Giải pháp tiềm năng cho vết thương mãn tính
Một trong những nỗi lo lắng lớn nhất đối với nhiều bệnh nhân mắc đái tháo đường là nguy cơ một ngày nào đó, họ sẽ có thể phải cắt cụt chi vì bị nhiễm trùng từ những vết loét trên cơ thể. Với tỉ lệ khoảng 15% người mắc đái tháo đường gặp phải các vết loét khó lành, TS. Nguyễn Trí Nhân cho biết, vấn đề này càng đáng quan tâm khi Việt Nam có 3,8 triệu người đang bị đái tháo đường và dự kiến có thể đạt 6,3 triệu người vào năm 2045, theo thống kê của Hiệp hội Đái tháo đường Thế giới vào năm 2019.
Nhưng không chỉ xảy ra với người bị tiểu đường, các vết thương mãn tính như vậy còn bắt nguồn từ nhiều nguyên nhân khác như vết loét do tì đè, loét tĩnh mạch, xạ trị,... Theo thống kê của Khoa Liền vết thương – Viện Bỏng Quốc gia vào năm 2014 trên 430 bệnh nhân được theo dõi, số bệnh nhân mang vết thương mạn tính chiếm tỷ lệ cao hơn gấp bảy lần so với số bệnh nhân mang vết thương cấp tính (87,67% so với 12,33%). Và nếu những vết thương này không được chăm sóc hiệu quả, người bệnh sẽ có thể gặp nhiều di chứng nặng nề và ảnh hưởng nghiêm trọng đến cuộc sống.
Thực tế, để điều trị các vết thương mãn tính, các nhà khoa học trên thế giới đã nghiên cứu và cho ra đời Becaplermin hay protein rhPDGF-BB (nhân tố tăng trưởng có nguồn gốc tiểu cầu người dạng BB tái tổ hợp) - sản phẩm đầu tiên được tổ chức FDA (Mỹ) cấp phép với tên gọi Regranex để điều trị loét chi ở bệnh nhân đái tháo đường. “Đây là protein có vai trò quan trọng trong quá trình làm lành vết thương, kích thích sự phát triển của phôi thai và hình thành mạch máu”, TS. Nhân cho biết trong buổi hội thảo online mới đây của nhóm các nhà khoa học Innovative BioScience Group.
Ở những bệnh nhân đái tháo đường, hoạt động phân giải protein kéo dài đã ảnh hưởng đến chất nền ngoại bào (ECM) và làm thiếu hụt một số nhân tố tăng trưởng như PDGF để tự làm lành vết thương. Do đó, loại thuốc bôi sử dụng protein này có tác dụng bổ sung cho hoạt động sản sinh PDGF ở vết thương của người bệnh, từ đó kích thích tăng sinh nguyên bào sợi và làm liền các vết loét. Đây cũng là sản phẩm đã được thử nghiệm và điều trị thành côngtrên một số lượng nhỏ bệnh nhân mang các vết thương mạn tính khác như vết loét do tì đè, xạ trị, phẫu thuật, loét tĩnh mạch, loét động mạch.

Tuy nhiên, hiện nay giá thành của loại thuốc này rất đắt. “Một tuýp thuốc Regranex khi nhập về Việt Nam có những thời điểm có giá khoảng 13 triệu đồng, và để điều trị một vết loét 2cm2 thì cần phải dùng khoảng 2,5 tuýp, tương đương với 32 triệu đồng. Do đó vẫn còn nhiều bệnh nhân phải chấp nhận sống chung với vết thương, hoặc thậm chí dẫn đến đoạn chi hay gây tử vong”, TS. Nhân cho biết. Trước bài toán này, năm 2013, nhóm nghiên cứu của PGS.TS Đặng Thị Phương Thảo, TS. Nguyễn Trí Nhân và các đồng nghiệp quyết định bắt tay vào thực hiện việc nghiên cứu sản xuất rhPDGF-BB tái tổ hợp trong nước và thuốc dựa trên nguyên liệu này nhằm tạo ra sản phẩm điều trị vết thương mạn tính với giá thành thấp hơn sản phẩm gốc (lúc này bằng sáng chế của sản phẩm gốc đã hết thời gian bảo hộ).
Những tưởng việc nghiên cứu và phát triển các loại thuốc tương tự sinh học (biosimilar - thuốc có cấu trúc và chức năng giống với thuốc gốc) sẽ không quá phức tạp, song thực tế, nếu không kiên trì theo đuổi đề tài nghiên cứu suốt hơn bảy năm, nhóm của TS. Nguyễn Trí Nhân sẽ khó có thể xây dựng thành công các quy trình lên men, tinh chế, bảo quản và nhân rộng quy mô sản xuất để vừa đảm bảo được các chỉ tiêu về hàm lượng protein, hoạt lực sinh học cũng như các chỉ tiêu quan trọng khác để sản xuất thuốc, lại vừa giảm được giá thành sản phẩm. Vậy quá trình này có gì khó khăn?
Từng bước nội địa hóa sản phẩm
Một trong những thách thức đầu tiên xuất hiện khi nhóm của PGS.TS Thảo quyết định lựa chọn nấm men Pichia pastoris để làm hệ thống biểu hiện protein thay vì sử dụng nấm men Saccharomyces cerevisiae như thuốc gốc. “Pichia pastoris là loại nấm men có khả năng tiết protein mục tiêu với số lượng lớn, ít tạp, do đó mình sẽ có thể làm giảm độ phức tạp của quá trình tinh sạch, từ đó giảm chi phí sản xuất”, TS. Nhân lý giải. Tuy nhiên, điểm khó nằm ở chỗ, chủng nấm men này chưa được thử nghiệm nhiều trong sản xuất protein tái tổ hợp ở quy mô pilot như các chủng E. coli hay S. cerevisae, do đó nhiều đơn vị học thuật lẫn doanh nghiệp ở Việt Nam đều có ít kinh nghiệm để xây dựng quy trình công nghệ.
Muốn có chủng nấm men có khả năng biểu hiện mạnh như mong muốn, nhóm nghiên cứu sẽ không thể dùng ngay nấm men có sẵn mà phải mất công để tạo ra chủng này - một công đoạn không dễ dàng. Thêm vào đó, Pichia pastoris có nhược điểm là tiết ra rất nhiều enzyme protease - loại enzyme có thể gây phân hủy protein cần sản xuất. Sau khi nghiên cứu nhiều tài liệu, PGS.TS Thảo, TS. Nhân và các đồng nghiệp đã lựa chọn hướng đi tạo dòng nấm men tái tổ hợp mang đa bản sao gene biểu hiện protein để có thể tăng khả năng biển hiện protein mục tiêu, đồng thời, họ phải khảo sát rất kỹ các điều kiện pH thấp, nồng độ chất cảm ứng, nhiệt độ và thời gian nuôi cấy để đảm bảo khả năng sinh trưởng của nấm men.
Từ dòng nấm men do PGS.TS Thảo và cộng sự cung cấp, nhóm TS. Nhân đã đưa ra được một quy trình lên men cơ bản và tối ưu các điều kiện quan trọng ở quy mô 0,5 lít. Kết quả ban đầu ở quy mô phòng thí nghiệm cho thấy, phương pháp này giúp tạo ra được hơn 600 mg protein/L, cao gấp nhiều lần so với mức 32 mg/L nếu sử dụng loại nấm men trong thuốc gốc. Thế nhưng những cái khó nhất thường chỉ bắt đầu lộ diện khi một quy trình sản xuất được gia tăng quy mô. TS. Nhân nhớ lại, để làm ra được 1000 tuýp gel, nhóm nghiên cứu sẽ cần tạo ra được 1,5 g protein, tương đương với 4,5-6 g protein trước khi tinh sạch. “Song khi thử nâng quy mô sản xuất lên 7,5 lít, năng suất sản xuất protein lại giảm mạnh, và khi chúng tôi thử sản xuất ở mức 25 lít thì thậm chí lượng protein tạo ra được còn thấp hơn nhiều so với quy mô trước đó”, TS. Nhân nhớ lại một thất bại mà nhóm đã gặp phải.
Nút thắt chỉ được gỡ khi nhóm của anh phát hiện ra, việc bổ sung methanol - chất để cảm ứng nấm men - cần phụ thuộc vào sự thay đổi nồng độ oxy hòa tan ở trong dịch lên men để tránh tích lũy methanol dư thừa và gây ức chế sự tăng trưởng của protein. “Do không có đầu dò để kiểm tra được nồng độ methanol, chúng tôi quyết định chọn giải pháp là ‘xung methanol’ (chỉ khi nào methanol cạn kiệt thì mới bổ sung thêm) dựa vào việc kiểm tra sự tăng giảm của nồng độ oxy hòa tan”, TS. Nhân cho biết.
Cuộc thi “vượt chướng ngại vật” đến đây vẫn chưa phải để kết thúc. Khi tiến hành tinh sạch protein thu được, họ lại phải trải qua một nỗi thất vọng mới bởi hiệu suất thu hồi protein chỉ đạt 13%. “Hóa ra, phương pháp lọc tiếp tuyến - phương pháp hiện đang được dùng hiệu quả trong nhiều khâu của công nghiệp sản xuất sinh dược phẩm hiện nay - lại không hoàn toàn phù hợp với bài toán như thế này”, TS. Nhân rút ra bài học, “sau khi khảo sát nhiều lần và bỏ công đoạn này đi, thay bằng một phương pháp pha loãng và điều chỉnh pH đơn giản, kết hợp với quy trình tinh chế 'một bước duy nhất' của sắc ký trao đổi cation, hiệu suất thu hồi của chúng tôi đã đạt được 35%”.
Nhờ kiên trì giải từng nút thắt, nhóm của TS. Nhân đã xây dựng thành công quy trình lên men mẻ bổ sung ở thể tích 25 lít và thu được trung bình hơn 9g protein rhPDGF-BB trong mỗi mẻ lên men. Đồng thời, nhóm cũng hoàn thiện được quy trình tinh chế rhPDGF-BB bằng sắc ký trao đổi cation trên cột tự nhồi 400ml, sử dụng phương pháp dung ly gradient và phương pháp dung ly stepwise. Kết quả đạt được vượt ngoài mong đợi của họ khi phương pháp này giúp thu trung bình hơn 3g protein với độ tinh sạch ≥95% trên mỗi mẻ tinh chế.
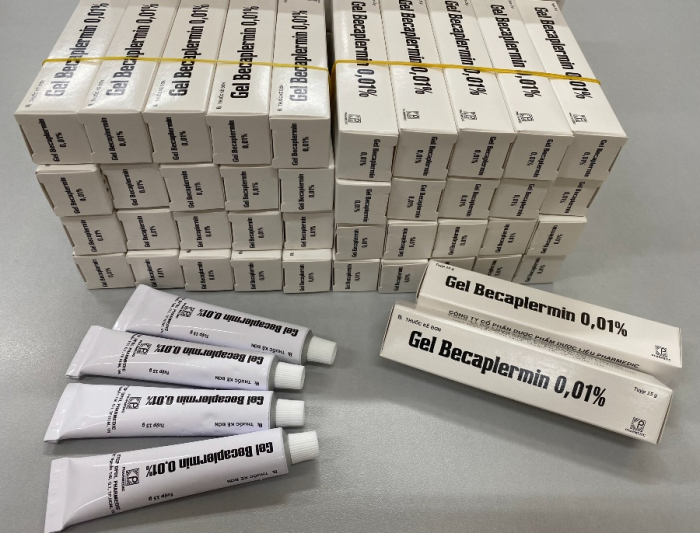
Nhóm của TS. Nhân cũng đãhợp tác với Công ty CP Dược Phẩm Dược Liệu Pharmedic xây dựng bộ tiêu chuẩn kiểm nghiệm nguyên liệu dựa trên Dược điển Việt Nam V và Dược điển Mỹ USP40, cũng như bào chế gel becaplermin (rhPDGF-BB) 0,01%, dạng tuýp 15g, đạt tiêu chuẩn cơ sở. Thêm vào đó, thử nghiệm cũng cho thấy hoạt lực sinh học của sản phẩm cao hơn protein trong mẫu gel có chức năng tương tự của Ấn Độ. Ngoài ra, “chế phẩm gel rhPDGF-BB0,01% đã được kiểm tra tính an toàn, cho thấy không gây kích ứng da và có khả năng làm lành nhanh vết thương hiệu quả trên mô hình chuột đái tháo đường”, TS. Nhân hào hứng chia sẻ.
“Dù PDGF được biết là có thể gây một phản ứng phụ kích thích tăng sinh của tế bào một cách bất thường, tuy nhiên đến nay sản phẩm gốc Regranex vẫn đang được FDA cho lưu hành, cho thấy tỉ lệ người gặp phải nguy cơ này khá thấp và không quá nguy hiểm”, TS. Nhân lưu ý thêm về một số lo ngại liên quan đến khả năng gây tăng sinh tế bào ung thư của loại protein này.
Nếu được thương mại hóa thành công, sản phẩm gel của nhóm TS. Nhân dự kiến sẽ có mức giá khoảng 1-2 triệu đồng, giúp cho nhiều bệnh nhân với mức thu nhập trung bình có thể được tiếp cận điều trị. Song, để có thể ra được thị trường như vậy, “sản phẩm sẽ cần phải trải qua tất cả các thử nghiệm lâm sàng để đánh giá tính an toàn và hiệu quả điều trị trên người, cũng như nâng quy mô sản xuất ở mức công nghiệp” - một công đoạn ẩn chứa nhiều rủi ro thất bại và đòi hỏi phải được đầu tư bài bản, TS.Nhân chia sẻ.













